С това заболяване имунната система, която обикновено се бори срещу чужди микроорганизми и вещества, сякаш «разгражда» и започва да унищожава собствените си клетки. Така възникват автоимунни заболявания, които включват лупус еритематозус..
Съдържание
Лупус еритематозус засяга кожата, сърцето, белите дробове, бъбреците, ставите и нервната система. Ако е засегната само кожата, тя се нарича дискоиден лупус еритематозус. Ако процесът включва вътрешни органи, заболяването се нарича системен лупус еритематозус или СЛЕ.
И двата вида лупус са 8 пъти по-често при жените, отколкото при мъжете. Болестта може да започне на всяка възраст, но най-често се проявява между 20 и 45 години.
 Какво причинява лупус еритематозус?
Какво причинява лупус еритематозус?
Основната причина за лупус е неизвестна. Очевидно наследствеността, вирусите, ултравиолетовото лъчение и някои лекарства играят роля. Предполага се, че имунната система при пациенти с лупус еритематозус е генетично по-податлива на външни фактори като вируси и ултравиолетово лъчение.
Лупусът може да бъде причинен от няколко десетки лекарства, но в повече от 90% от случаите, индуцираният от лекарства лупус се развива след прием на шест лекарства: хидралазин (лекарство за лечение на хипертония), хинин и прокаинамид (използвани за лечение на аритмии), фенитоин (лечение епилепсия), изониазид (лечение на туберкулоза), d-пеницилинамин (лечение на ревматоиден артрит). За щастие лекарственият лупус е доста рядък и отшумява сам след спиране на лекарството.
При някои жени е известно, че лупусът се влошава по време на менструация. Това явление, подобно на преобладаването на жените сред болните, показва, че женските полови хормони играят роля в развитието на лупус..
Как се проявява лупус еритематозус??
Дискоиден лупус: Обривът с дискоиден лупус е червен и не причинява болка или сърбеж. В 5-10% от случаите дискоидният лупус (изолирана кожна лезия) става системен (увреждане на вътрешните органи).
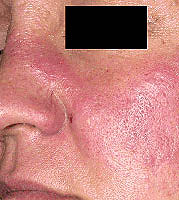
При СЛЕ има различни комбинации от симптоми. Най-честите оплаквания: слабост, ниска температура, загуба на апетит, болка в мускулите и ставите, язви в устата, обрив по лицето (под формата на «пеперуди»), повишена чувствителност на кожата към светлина, възпаление на мембраната на белите дробове (плеврит) и сърцето (перикардит), нарушено кръвоснабдяване на пръстите на ръцете и краката под въздействието на студ (т.нар. феномен на Рейно).
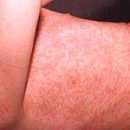
Обрив по лицето. Развива се при около половината от пациентите с лупус еритематозус. Среща се на моста на носа и под очите - т.нар «пеперуда». Този обрив е безболезнен, не сърби и може да се влоши при излагане на слънчева светлина.
Артрит. Рано или късно се развива при повечето пациенти. Артритът при лупус се характеризира с подуване, болка, скованост и деформация в ставите на ръцете и краката. В някои случаи увреждането на ставите при СЛЕ наподобява увреждане на ставите при ревматоиден артрит. Понякога има възпаление и болка в мускулите (миозит).
Васкулит, или възпаление на кръвоносните съдове. Води до нарушаване на кръвоснабдяването на различни органи и тъкани.
Плеврит и перикардит. Възпаление на лигавицата на белите дробове и сърцето, съответно. Причинява силна болка в гърдите, която се усилва при дълбоко вдишване, кашлица и промени в положението на тялото. Има увреждане на сърдечния мускул (кардит) и сърдечните клапи (ендокардит).
Нефрит. SLE често засяга бъбреците, усложнение, наречено лупусен нефрит. При нефрит в урината се появява протеин, повишава се кръвното налягане. Лупусният нефрит може да доведе до бъбречна недостатъчност, когато е необходима или бъбречна трансплантация, или диализа, за да се поддържа живота на пациента «изкуствен бъбрек»).
Психически промени. Поради участието на мозъка в патологичния процес при пациенти със СЛЕ, могат да се наблюдават промени в личността, развитие на психоза, конвулсии и дори кома. Увреждането на мозъка се нарича церебрит. Патологичен процес в периферната нервна система може да доведе до загуба на функция на отделните нерви - това причинява слабост на определени мускулни групи, изтръпване и загуба на чувствителност на тези места, които «сервирайте» засегнати нерви.
Алопеция. Много хора с лупус имат косопад, процес, наречен алопеция, и неговата активност често съвпада с цялостната активност на заболяването..
Хората с лупус могат да имат голямо разнообразие от симптоми, така че за улесняване на диагнозата Американската ревматична асоциация е разработила единадесет диагностични критерия - характерните симптоми на лупус. Ако са изпълнени четири или повече критерия, се обмисля диагнозата лупус «много вероятно». При някои пациенти не всички критерии се проявяват веднага, при други се наблюдават само 2-3 критерия за цялата продължителност на заболяването..
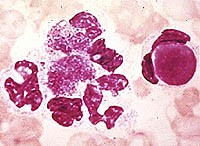 Критерии на Американската ревматична асоциация:
Критерии на Американската ревматична асоциация:
В допълнение към тези единадесет критерия, някои други тестове се използват за поставяне на диагноза, например ESR, биохимични анализи, тъканна биопсия и т.н..
Напълно невъзможно е да се излекува СЛЕ. Целта на лечението е да облекчи симптомите, да предпази органите и тъканите от вашата собствена имунна система и да намали възпалението и автоимунния процес..
Нестероидните противовъзпалителни лекарства (НСПВС) намаляват възпалението и болката в мускулите, ставите и други тъкани. Групата на НСПВС включва аспирин, ибупрофен, напроксен, волтарен, сулиндак и др. Странични ефекти на НСПВС: дразнене на стомашната лигавица, развитие на гастрит и язва (следователно тези лекарства трябва да се приемат след хранене), намалено съсирване на кръвта.
Кортикостероидите са по-мощни противовъзпалителни средства от НСПВС. Кортикостероидите могат да се приемат на хапчета, инжектират се в ставите или интравенозно. За съжаление кортикостероидите имат много сериозни странични ефекти, особено когато се използват за дълъг период от време във високи дози..
Най-честите нежелани реакции са затлъстяване, остеопороза, инфекции, диабет, катаракта, некроза на големи стави и високо кръвно налягане. За да намалите тежестта и честотата на нежеланите реакции, опитайте се да предписвате стероиди в минимални дози..
Хидроксихлорохинът (Плакенил) е антималариално лекарство, което е особено ефективно при пациенти със СЛЕ със слабост, увреждане на кожата и ставите. Хидроксихлорохинът намалява честотата на тромбоза, особено в присъствието на така наречения антифосфолипиден синдром. Странични ефекти: диария, лошо храносмилане, пигментни промени в очите (следователно лечението трябва да се извършва под наблюдението на офталмолог).
Имуносупресорите са лекарства, които потискат имунната система. Тези лекарства се използват при тежък лупус еритематозус, когато заболяването засяга вътрешните органи. Имуносупресорите включват метотрексат, азатиоприн, циклофосфамид, хлорамбуцил и циклоспорин.
Всички тези лекарства могат да причинят спад в броя на червените кръвни клетки, белите кръвни клетки и тромбоцитите в кръвта, което води до анемия, чести инфекции и кървене. Има и други странични ефекти, например, метотрексатът е токсичен за черния дроб, а циклоспоринът е токсичен за бъбреците. Имуносупресорите могат да се използват само под строгото наблюдение на ревматолог, с редовни изследвания..
Как да се избегнат обостряния на лупус?
SLE е сериозно заболяване, което засяга много органи и може да доведе до увреждане и дори смърт. Важно е обаче да се разбере, че хората със СЛЕ могат да живеят нормален активен живот, особено по време на ремисии. А обострянията на болестта трябва да се спрат с лекарства.
Ултравиолетовото лъчение може да изостри или влоши хода на заболяването, така че хората с лупус трябва да избягват излагането на слънце, ако е необходимо, да носят дълги ръкави и слънцезащитни продукти.
Пациентите трябва внимателно да приемат предписаните лекарства и в никакъв случай не трябва рязко да прекъсват приема на кортикостероиди - това може да провокира обостряне.
Пациентите със СЛЕ, особено ако приемат кортикостероиди или имуносупресивни лекарства, са изложени на повишен риск от инфекция, така че пациентите трябва незабавно да докладват за всяка треска на своя лекар..
Едно от условията за успешното лечение на СЛЕ е постоянният контакт между пациента и лекаря. Лекарят трябва да е наясно с промените в здравословното състояние на пациента, появата на нови симптоми, страничните ефекти на лекарствата и т.н..
Бременността при пациент със СЛЕ е категоризирана като «висок риск». По време на бременността пациентът трябва да се наблюдава от ревматолог и акушер, тъй като рискът от спонтанен аборт при такива пациенти е много висок, особено при наличието на така наречените фосфолипидни антитела (кардиолипинови антитела, лупус антикоагулант).
Фосфолипидните антитела са склонни към тромбоза, така че на тези пациенти често се предписва аспирин (понякога с хепарин) за «втечнява» кръв. Някои специалисти също предписват имуноглобулин за специални показания
Лупусните антитела могат да се предават от майка на дете, което води до «лупус при новородени», характеризиращо се с намаляване на еритроцитите, тромбоцитите и левкоцитите в кръвта на бебето, появата на кожен обрив. Някои новородени имат сърдечен блок (нарушение на проводимостта на електрически импулси през сърцето) - в такива случаи е необходима консултация с кардиолог.
Лупус при новородени е по-вероятно да се появи, ако майката има анти-Ro (SS-A) и анти-La (SS-B) антитела - рискът от развитие на лупус при бебе в този случай е 5%, а рискът от развиване на сърдечен блок е 2%. Лупусът при новородени обикновено изчезва след около 6 месеца, когато майчините антитела в тялото на бебето се унищожат.